糖尿病とは
 毎週金曜日に糖尿病専門医による診察を行っています。
毎週金曜日に糖尿病専門医による診察を行っています。
糖尿病とは、血中の糖分が過剰な高血糖の状態が慢性的に続く疾患です。膵臓から分泌される「インスリン」というホルモンの分泌量が少なかったり、効きにくかったりすることで起こります。発症すると、全身の血管に障害が起き、全身の臓器に障害が起きます。
糖尿病は発症しても初めのうちは自覚症状が目立ちません。検診や他の疾患の検査のためにたまたま検査をして見つかることがほとんどです。血糖が異常に高くなると、口渇や体重減少、傷が治りにくい、倦怠感などの症状が現れます。放置しておくと動脈硬化が進行進行し、網膜症、腎障害、四肢の疼痛などの神経障害が出現します。
動脈硬化が進行すると、心筋梗塞や脳卒中などの発症リスクが上昇します。
糖尿病は適切な治療を続け、コントロールしていけば、動脈硬化や重篤な合併症の発症・進行リスクを抑えることができ、通常の日常生活を送ることができます。早期に発見して血糖コントロールするのが重要ですので、健康診断などで異常値を指摘された場合は、放置せずに受診して治療を受けましょう。糖尿病はデータがすべて正常化しても「治った」とは言えません。油断をして暴飲暴食をすると、データが悪化します。検診や診察で、「これくらいなら食事療法をしていれば大丈夫ですよ」と言われても、あるときから、急激に悪化することもあります。状態が安定していても、定期的に検査は受けましょう。
自覚症状がない方でも、発症リスクが上昇する35歳以上になりましたら、定期的に検診を受けましょう。
糖尿病の種類
糖尿病は「1型糖尿病」と「2型糖尿病」に分けられますが糖尿病患者の90%が2型糖尿病とされています。
1型糖尿病
 生まれつきの体質(遺伝的因子)やウイルスの感染などが原因で、インスリンを分泌する細胞が壊されてしまうことで、必要なインスリンの量が分泌されなくなる疾患です。若い人に起きやすいですが、中年以降に、遅延型として発症することもあります。突然発症するお声もあります。2型糖尿病と治療方針が違いますので、鑑別が必要です。血液検査で抗GAD抗体という検査が高値になることで診断できます。
生まれつきの体質(遺伝的因子)やウイルスの感染などが原因で、インスリンを分泌する細胞が壊されてしまうことで、必要なインスリンの量が分泌されなくなる疾患です。若い人に起きやすいですが、中年以降に、遅延型として発症することもあります。突然発症するお声もあります。2型糖尿病と治療方針が違いますので、鑑別が必要です。血液検査で抗GAD抗体という検査が高値になることで診断できます。
2型糖尿病
 遺伝(インスリンが分泌されにくい体質など)だけでなく、運動不足や生活習慣の乱れ、糖質の摂りすぎなど、インスリンの機能が悪くなる環境的要因が重なることで発症・進行する疾患です。
遺伝(インスリンが分泌されにくい体質など)だけでなく、運動不足や生活習慣の乱れ、糖質の摂りすぎなど、インスリンの機能が悪くなる環境的要因が重なることで発症・進行する疾患です。
その他
「二次性糖尿病」とは、遺伝子異常や膵臓の疾患、内分泌疾患、ウイルス感染、薬剤や化学物質などの影響を受けて起こる疾患です。妊娠中の糖代謝異常によって発症する「妊娠糖尿病」もありますが、この場合は出産をきっかけに改善されます。ただし、将来の糖尿病の発症リスクは高くなりやすいので、発症した方は要注意です。
糖尿病の症状
2型糖尿病は発症しても、初期では自覚症状が出にくい疾患です。食習慣に注意を払うのはもちろんのこと、定期的に検診を受け、早期発見に努めることが大切です。
下記の症状が見られます。
- 喉が渇きやすい
- 急に痩せた
- 頻尿(尿が多くなる)
- 疲れやすくなる、だるい
- 手足の感覚が鈍くなる
- 切り傷などの外傷が治りにくくなる
- 感染症に発症しやすくなる
- 皮膚がかゆい、乾燥する
糖尿病の原因
糖尿病患者の90%は2型糖尿病とされています。環境的要因と遺伝的要因が重なることで起こります。
環境的要因
 食事や飲酒、老化、運動不足、ストレスの多い生活などが影響して、糖尿病が発症または進行します。過去に肥満になった方や、糖分の多い飲料を多く飲む習慣などがある方も気を付けましょう。
食事や飲酒、老化、運動不足、ストレスの多い生活などが影響して、糖尿病が発症または進行します。過去に肥満になった方や、糖分の多い飲料を多く飲む習慣などがある方も気を付けましょう。
遺伝的要因
欧米人よりも日本人はインスリンの分泌量が少ないとされています。特に、食後に高くなった血糖値を下げるためのインスリン分泌が少なく、食後の血糖値が上がりやすい傾向にあるので、日本人は糖尿病の発症リスクが高いです。血縁者に糖尿病の人がいる場合は発症リスクが高いです。
ヘモグロビンA1cと
グリコアルブミン
赤血球の中にあって体内に酸素を運ぶ物質がヘモグロビンです。このヘモグロビンが血液の中のエネルギー源ブドウ糖(血糖)と結合したものがヘモグロビンA1c(HbA1c)(グリコヘモグロビン)です。ヘモグロビンのなかの割合で表すので%(パーセント)という単位で表します。血糖がいつも高いとHbA1cの割合が増加するので糖尿病の状態がわかります。HbA1cは過去1~2ヶ月の血糖の状態を反映するので血糖の平均値と呼ばれます。アルブミンは血液内にある、タンパク質ですが、血糖と結びつくと離れなくなり、グリコアルブミンになります。血糖の高さによって一定量の高さになるので過去1~2週間の血糖の平均的な値を反映するので、HbA1cと同様、糖尿病の状態がわかります。グリコアルブミンの方が直近の平均的な血糖を反映します。一般的には、健康保険による医療では、HnA1cとグリコアルブミンの療法を測定することはできないので、月に1回HbA1cを測定しますが、HbA1cは貧血や赤血球の病気があると、正確なデータが出なくなるため、グリコアルブミンを測定します。
糖尿病の治療
 糖尿病の初期段階では、「食後高血糖」という食後の血糖値だけ異常が起こることもあります。食後高血糖だけがある時期に食事療法や運動療法などを行い、血糖値をきちんとコントロールしていくことで、糖尿病の進行・合併症リスクを軽減することが可能です。
糖尿病の初期段階では、「食後高血糖」という食後の血糖値だけ異常が起こることもあります。食後高血糖だけがある時期に食事療法や運動療法などを行い、血糖値をきちんとコントロールしていくことで、糖尿病の進行・合併症リスクを軽減することが可能です。
糖尿病の初期段階においては、まず、生活習慣を改善することから始めます。適切な食事と運動の習慣を心がけながら、血糖値をコントロールしましょう。
早期発見と早期治療、そしてその継続に努めていけば、良好な状態をキープすることができますのでご安心ください。
食事療法
必要な栄養を適度に摂るようにしましょう。糖尿病の人でも必要なエネルギーは摂取する必要があります。その基準となるのが標準体重です。
標準体重は
身長(m)×身長(m)×22
という式で計算できます。例えば、身長170cmのひとは
1.70×1.70×22です。63.58kgです。
この体重に、エネルギー消費の目安の数字をかけると1日の必要なカロリー数が計算できます。肉体労働の人は40、デスクワークの人は30を掛けて それぞれ、2,543.2kcal、1,900kcalといった具合です。
このカロリーを守っていれば、だんだん標準体重に近づいて来ます。
必要なカロリーは食べて良いのです。
絶対に食べてはいけない食品はありませんが、摂取カロリー量が多くなりすぎないよう、きちんとコントロールする必要があります。特に、外食とおやつ、甘い飲み物、アルコールなどには要注意です。甘い飲み物、果物、特に夏場のスポーツドリンクは医療関係者ですら摂取を推奨していている場合がありますが、血糖値が急激に上がりやすく注意が必要です。
医師と話し合い、患者様に合った食生活を続けることが大切です。まずは以下の食習慣を心がけましょう。
- 食事は腹八分目までにする
- 朝食と昼食、夕食をそれぞれ、規則正しく食べる
- よく噛む、早食いを避ける
- 一日に摂取する食品の種類を多くする
- 食物繊維の多い野菜や海藻、キノコ類などは積極的に摂る、野菜から食べ始めることを心がける
- 動物性脂質(飽和脂肪酸)の摂取量は控える
- おやつを食べる時は、糖質が少ない物を少量摂取する
運動療法
運動を行うと、体内のブドウ糖や脂肪酸の活用が促されます。血行や代謝も良くなり、筋力が増えたり、血糖値が下がったり、インスリンの働きが改善されます。既往歴、持病などによって、運動制限のある方はドクターストップが必要になる可能性もあります。医師と運動の種類や回数、時間などについて相談しましょう。
下記に当てはまる方は医師に相談してから運動しましょう。
- 空腹時血糖値が250mg/dL以上の方、尿ケトンが中等度以上になっている方など、または糖尿病の血糖管理が極めて良くない方
- 糖尿病神経障害を抱える方
- 腎機能障害を発症している方
- 虚血性心疾患や心肺機能障害を発症している方
- 急性の感染症を発症している方
- 増殖前網膜症や増殖網膜症を発症している方
- 骨または関節の疾患を発症している方
- 高度の糖尿病性自律神経障害がある方
など
薬物療法
食事療法や運動療法を継続しても、血糖コントロールが上手くいかない時に選択されます。主に、インスリン分泌促進系やインスリン分泌非促進系、インスリン製剤の3種類の薬を処方します。薬は、飲み薬と注射薬に分かれています。
症状や容態、合併症がないか、薬の有無、生活習慣などにも考慮しながら、薬の量や内容を調整していきます。薬の処方につきましては診察の度に、医師と丁寧に話し合ってから決めていきます。低血糖を起こさない対策についてもお伝えします。
薬物療法はいつまで続ける?
1型糖尿病は、膵臓から分泌されるインスリンがかなり減ったり、全く分泌されなくなったりすることで発症する疾患です。インスリンは命を守るためにも欠かせない存在ですので、治療では、インスリン補充を含めた薬物療法を続けることが重要です。膵臓に負担がかからないようにする治療を積極的に行います。
2型糖尿病の場合は、食事療法や運動療法を続けていけば、インスリンや飲み薬の減量または休薬ができる可能性が高まります。しかし、血糖コントロールの悪い状態が長引いてしまうと、インスリンの分泌が低下したり、インスリンが効きにくい体質になったりします。太っている人の体内のインスリンを測定すると、正常よりも多く分泌されている人がかなりいます。
2型糖尿病であっても、放置したり、管理が悪いと、インスリンが枯渇してしまう場合があります。2型糖尿病であっても、膵臓からきちんとインスリンが分泌され、それがキープできる状態であれば、減薬や休薬ができる場合があります。きちんと治療に向き合いましょう。
薬の服用など、治療に重要なことは医師ときちんと話し合いながら決めることが重要です。自己判断による休薬はせず、分からないことがありましたら、お気軽にご相談ください。
糖尿病の合併症
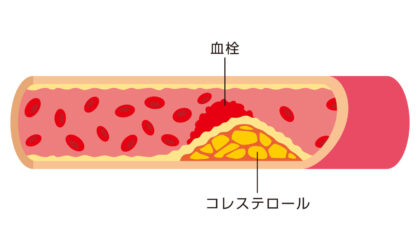 糖尿病は生活習慣病の一つです。発症すると動脈硬化を進行させ、血管の閉塞や狭窄が進行しやすくなります。心筋梗塞や脳卒中などの脳血管疾患だけでなく、閉塞性動脈硬化症のような全身血管障害の発症リスクも上昇させます。
糖尿病は生活習慣病の一つです。発症すると動脈硬化を進行させ、血管の閉塞や狭窄が進行しやすくなります。心筋梗塞や脳卒中などの脳血管疾患だけでなく、閉塞性動脈硬化症のような全身血管障害の発症リスクも上昇させます。
メタボリックシンドローム(内臓脂肪型肥満があり、かつ糖尿病と高血圧、脂質異常症の中から2つ以上発症している状態)になっている場合は、血糖や脂質、血圧の検査数値に問題がなくても、動脈硬化の進行リスクが大幅に高くなります。生活習慣病は発症しても、自覚症状が目立たないため、急に重篤な血管の発作を起こす可能性があります。
心筋梗塞

心臓は常に拍動を行っている臓器です。心筋を動かすのに必要な酸素や栄養は、心臓の周りに張り巡らされた冠動脈から届けられています。心筋梗塞とは、冠動脈が閉塞することで血流が途絶えた結果、心筋細胞に酸素や栄養が供給されなくなり壊死する疾患です。命に関わる疾患です。発症すると、激しい胸痛が起こりますが、糖尿病が進んで神経障害が発症していると、心筋梗塞を起こしても痛みを感じにくくなり「無痛性心筋梗塞」になり、痛みを感じず、手当が遅れる場合もあります。心筋梗塞から心不全まで移行してからやっと、症状に気付く方もいらっしゃいます。重度の糖尿病を発症している場合は、定期的に心臓をチェックする必要があります。心電図、心エコー検査や、動脈硬化の指標のABIやCAVI検査、心不全の血液マーカーを定期的に検査して早期に対応していきましょう。
脳梗塞
脳の血管が詰まり、血流が止まってしまう疾患です。脳内の血流が止まった部位に酸素などが届かなくなると、その部分が壊死します。閉塞した箇所によって、現れる神経症状が異なります。半身麻痺や言語障害などの重篤な症状が出現することもあります。命の危険につながることもあります。脳に血液を供給する頸動脈のつまり具合を測定する頸動脈エコーや四肢の血管の動脈硬化の度合いをチェックするABI・CAVI検査などを定期的に行いリスクの早期発見に努めましょう。一度、脳梗塞を起こしている人は、再び脳梗塞を発症させるリスクが高く、重篤な症状を引き起こすリスクもあります。コレステロール値の厳密な管理も行い、2次予防の継続加療が重要です。頭部CTスキャン、MRIなどの定期的な検査も必要です。
閉塞性動脈硬化症
全身の動脈に狭窄や閉塞が起こることで、血液の循環に障害が生じる疾患です。初期は手足の冷えや足の痛み、痺れなどが起こりますが、進行すると、間欠性跛行(かんけつせいはこう:休憩を入れないと歩けなくなる状態)や手足の末梢が紫色に変色するチアノーゼが現れます。怪我が治りにくくなると、足の指に潰瘍が頻繁にできやすくなります。壊死する恐れもあり、最悪の場合、下肢を切断しなければならない可能性もあります。定期的に全身の動脈硬化をチェックする必要があります。ABIやCAVI検査、下肢動脈エコー等の定期検査が必要です。
糖尿病網膜症

血糖値が高いままでいると網膜に必要な酸素が届かなくなり、糖尿病網膜症を発症させます。日本人の中途失明原因の上位を占めており、治療では失明を防ぐことが最優先されます。発症しても初期段階ですと、ほとんど自覚症状が現れませんが、検査をやってみると、網膜の出血や浮腫は発見されます。そこからさらに進行すると、急激な視力低下や緑内障、網膜剥離などの合併症が起こります。
糖尿病と診断された方は生活習慣の改善だけでなく、定期的に眼科へ受診することも大切です。
糖尿病性神経障害
糖尿病によって血糖コントロールが悪くなると、はじめに末梢神経に障害が起きる傾向があります。手足の冷えや痺れ、ほてり、痛みを感じにくい、足をつるといった症状が起こりやすくなります。知覚鈍麻(痛みや熱さを感じにくくなるなど)が起こってから進行すると、潰瘍が頻繁にできて壊死や切断に至る危険性もあります。自律神経障害による立ちくらみや胃腸症状、発汗異常、排尿障害などを伴うケースも存在します。
糖尿病患者の方は足の症状を放置せずに、爪や皮膚などのフットケアをきちんと続けるようにしましょう。
糖尿病性腎症
腎臓は、血液をろ過して尿を生成する役割を担っている臓器です。しかし、腎臓の組織がダメージを受けると、体内の老廃物が尿から排泄できなくなるため、老廃物ができにくいように、糖尿病によるカロリー制限に加え、タンパク質や塩分制限などの極めて厳しい食事制限が必要になり、更に悪化すると、腎不全となり、人工透析(機械による血液透析や、おなかにチューブを挿入する腹膜透析)を行わなければ生命の維持ができなくなります。
人工透析が必要になると、血液透析では1週間に3回、1回の透析につき3~4時間を確保せねばなりません。腹膜潅流はほぼ毎日、おなかに挿入したチューブから透析液を何リットルも入れては排泄する作業を行わなければなりません。これによって日常生活に大きな制限ができ、透析による疾患のリスクも高くなります。人工透析を余儀なくされる原因で一番多いのは「糖尿病腎症」と言われています。
当院への受診に対して
すでに糖尿病の治療を
受けている方へ
- 血液検査を受ける際には、検査当日、薬物治療を行っていない方は食事を抜いてお越しください。水分カロリーのない水分は摂ってきてください。前の晩から水分を摂取していないと脱水になり、データが変わってしまうことがあります。食事をされた際は、食後何時間経っているかをお教えください。
- 服用されている薬がある場合は、普段通りに飲んで、食事をして来てください。食事をせずに薬を飲んでしまうと低血糖になる危険があります。わからない場合には医師や看護師等にご遠慮なく尋ねてください。
- ご来院する際には、お薬手帳または普段飲まれている薬をお持ちください。
- 健診結果や、今まで受けた検査結果などをお持ちでしたら、その結果用紙などを持って受診してください。
他院の紹介状、検査結果、飲んでいるお薬のわかるものは受付でお出し頂くと、前もって準備ができます。
まだ糖尿病の治療を受けていない、糖尿病かわからない方へ
- 検査前日の夜21時までに、夕食を済ませてください。それ以降は食事を摂らないでください。朝食は抜いてお越しください。
- 水または薄い緑茶は飲んでください。脱水の予防です。
-
普段から薬を飲まれている場合は、お薬手帳を持って受診してください。飲まれている薬自体を持参いただいても結構です。